У трехмесячного ребенка высокая температура
Когда у маленького ребенка высокая температура, родители очень беспокоятся. Действительно, лихорадка в грудном возрасте опаснее, чем у взрослых. Как правильно бороться с ней, какие препараты использовать, а когда и вовсе не нужно их принимать? В данной статье постараемся ответить на эти и другие вопросы.
3-месячный ребенок во многом все еще беспомощен, однако по сравнению с 2-месячными умеет и может многое. Помимо материнского молока, он может переваривать некоторые прикормы. У него формируются изгибы позвоночника, в первую очередь – шейный лордоз. Ребенок может бодрствовать несколько часов подряд, активно двигая руками и ногами, с интересом наблюдая за окружающим миром. У некоторых детей уже в 3 месяца появляются первые молочные зубы.
Нормальная температура в 3 месяца
Какая должна быть температура тела у ребенка в 3 месяца? Ответить на этот вопрос не так просто, ведь норма – понятие условное. Терморегуляция в 3 месяца все еще незрелая, реагирует на изменения внешней среды довольно медленно. В результате, в течение суток показатели термометрии грудничка могут различаться на целый градус, в зависимости от того, как давно он кушал, спал, насколько активный был в последние часы и так далее.
Чаще всего нормальным называют диапазон 36,4-37,4 градусов Цельсия. Температура тела – ненадежный показатель в грудном возрасте. Его рассматривают только в комплексе с другими симптомами, учитывая состояние ребенка в целом. Один ребенок в 3 месяца при температуре 37 3 С чувствует себя отлично, другой же страдает от избыточного тепла.
Если показатели термометра поднялись до 38 градусов, это однозначно говорит о болезни. Необходимо выяснить причину такого повышения.
Причины жара у детей
 Температура 38 у ребенка в 3 месяца может иметь такие причины:
Температура 38 у ребенка в 3 месяца может иметь такие причины:
- ОРВИ – острая вирусная респираторная инфекция, т.е. простуда, наступает обычно после переохлаждения и контакта с больными (простуженными) людьми;
- грипп может вызвать сильную лихорадку, которая продержится 2-3 дня;
- отит – воспаление среднего уха – часто появляется у детей после купания в прохладной воде, а также при невылеченном насморке;
- синусит также является осложнением насморка;
- воспаление почек у малыша также связано с переохлаждением;
- пневмония – опасная причина жара у грудничка, может развиться на фоне обычной простуды и кашля;
- детские инфекции, такие как корь, краснуха, коклюш и другие требуют госпитализации и своевременного лечения;
- пищевое отравление чаще всего вызывает испорченный прикорм;
- повысить температуру до 37,5 С в таком возрасте может и раннее прорезывание зубов.
Это далеко не полный список заболеваний, сопровождающихся повышением температуры тела в грудном возрасте. Если вы затрудняетесь с определением причин лихорадки, посоветуйтесь с врачом.
Когда жар надо сбивать?
Что же делать, если в 3 месяца у ребенка температура поднялась до 38 градусов? Многие педиатры не рекомендуют сбивать температуру у детей от трех месяцев, если она не превышает 39 градусов. Исключение – дети с болезнями сердца, сосудов и нервной системы – у них жар сбивают с 38,5 С. При этом очень важно, чтобы ребенок был теплым, румяным, потел. Если кожа больного стала бледной, холодной и сухой – необходимо принять спазмолитический и жаропонижающий препараты и растереть кожу ребенка руками до румянца. Такие симптомы характерны для бледной горячки – состояния, при котором сосуды кожи резко сокращаются. В результате избыточное тепло не может выйти, и вызывает перегрев внутренних органов.
Сбивать же температуру бесконтрольно нельзя. Дело в том, что в условиях повышенной температуры многие патогенные микроорганизмы не могут размножаться, а иммунная система, наоборот, активируется и работает намного эффективнее.
 Таким образом, лихорадка – защитный механизм, с помощью которого тело самостоятельно борется с инфекцией.
Таким образом, лихорадка – защитный механизм, с помощью которого тело самостоятельно борется с инфекцией.
Далеко не все мамы могут мириться с такими рекомендациями, особенно если грудничок тяжело переносит лихорадку – плачет, капризничает, не может есть и спать.
В любом случае, сбивать жар следует при показателях не ниже 38 градусов. Субфебрильная температура не опасна, и обычно переноситься довольно легко.
Как бороться с лихорадкой?
Чтобы снизить температуру тела, применяют медикаменты и физические методы. И те, и другие имеют свои недостатки и преимущества.
К физическим методам охлаждения относятся:
- растирание тела больного жидкостью;
- прохладная ванна или душ;
- обильное питье;
- освобождение от одежды, проветривание комнаты.
При неумелом применении эти методы могут больше навредить, чем помочь.
Однозначно не стоит применять прохладный душ и ванну – это может закончиться для грудничка отитом, воспалением почек и т.д.
К растиранию отношение врачей неоднозначное. С одной стороны, некоторые запрещают их, так как прикосновение холодной губки может вызвать спазм сосудов, и как результат – бледную лихорадку (смотри выше). С другой – протирание кожи водой приятной температуры и ее испарение имитирует процесс испарения пота, благодаря чему тело действительно избавляется от избытка тепла. Категорически запрещено добавлять в воду спирт, водку, уксус! Эти вещества способны проникать через кожу в кровь, вызывая интоксикацию (отравление).
Такие методы, как обильное питье, проветривание (естественно, в отсутствие больного ребенка), освобождение от одежды могут применяться при лихорадке любой этиологии.
 К медикаментам, снижающим жар, относятся препараты в виде свечей, таблеток, сиропов, и так далее. В грудном возрасте предпочтение следует отдать жаропонижающим на основе парацетамола, в виде свечей или сиропа. Недостатком парацетамола является то, что с сильной лихорадкой он не всегда может справиться. Если температура не сбивается, стоит обратиться к врачу.
К медикаментам, снижающим жар, относятся препараты в виде свечей, таблеток, сиропов, и так далее. В грудном возрасте предпочтение следует отдать жаропонижающим на основе парацетамола, в виде свечей или сиропа. Недостатком парацетамола является то, что с сильной лихорадкой он не всегда может справиться. Если температура не сбивается, стоит обратиться к врачу.
Существуют более сильные жаропонижающие, однако использовать их может только медик.
Источник
Дети, возрастом до года, в силу особенностей своей физиологии, могут иметь температуру, превышающую привычную 36,6 ˚С. При этом она может меняться в течение всего дня. О том, какая температура тела должна быть у ребенка в 3 месяца, свидетельствуют медицинские исследования. Эти показатели равны значениям нормы и для детей, которым уже исполнилось полгода.

Малышу меряют температуру
Нормальное значение гипертермии для 3-месячного малыша
О том, какая температура должна быть у ребенка в 3 месяца, одним значением ответить нельзя. Можно утверждать, что допустимая верхняя граница равна 37,5˚С. Если при этом нет никаких дополнительных симптомов, говорить о болезни ребенка не приходится. Повышение температуры тела в допустимых значениях, как правило, возникает в результате перегрева. Родители часто одевают детей в слишком большое количество одежды, ночью кутают в пижамы и укрывают пуховыми одеялами, пытаясь исключить переохлаждения крохи. Для ребенка куда страшнее перегрев, чем переохлаждение.
Опасность перегрева обусловлена недоразвитыми потовыми железами. Во время активной игры, одетый в несколько слоев одежды, ребенок непременно начинает нагреваться, несовершенная пока еще система потоотделения не дает ему возможности пропотеть и остыть. В результате чего организм перегревается, ребенок чувствует себя нехорошо, у взрослых появляется повод для беспокойства. Потому очень важно содержать воздух в комнате в пределах нормы: показатели термометра и гигрометра должны находиться в заданных значениях при t = 18-22˚С, влажности 55-65%, тогда будет обеспечена нормальная температура тела у ребенка.

Показатели в норме
Внимание! Норма температуры у ребенка значительно отличается от нормального значения для пожилого человека. Поэтому, если старшее поколение испытывает неприятные ощущения при температуре воздуха в помещении, равной 20 градусов, то это не повод кутать ребенка. Дети при такой температуре воздуха комфортно себя чувствуют в шортах и майке.
Как измерить температуру маленькому ребенку
Существует несколько видов различных термометров. Каждый из них достоверно производит измерение, но имеет свои особенности. Так, общепринятые 36,6˚С являются нормой для подмышечной впадины. Измеряя температуру ребенку с помощью соски-термометра, нужно иметь в виду, что полученные результаты будут на 0,6-1,2˚С выше тех, что получились бы при измерении в области подмышки. То же касается приборов, оснащенных насадкой для ушной раковины, – она также будет выше на 0,5-0,8˚С.
Важно! Измерять температуру ребенку до 3 месячного возраста в ушной раковине не следует, так как из-за особенностей тепловых процессов в организме результат может быть недостоверным. Такой способ больше подходит для годовалых детей.
Используя традиционный ртутный термометр, перед его помещением в подмышечной впадине необходимо стряхнуть показатели до значения, ниже 35˚С. Подмышка при этом должна быть сухой, поэтому, если ребенок вспотел, кожу необходимо протереть от пота. Длительность измерения таким способом равна 10 минутам. Во время измерения ребенок должен находиться в покое и плотно прижимать термометр рукой к телу. Для удобства исследования мама спящего трехмесячного малыша может взять его на руки, вставить прибор в складку между рукой и туловищем и, надежно прижав устройство, держать малыша на руках в течение 10 минут.
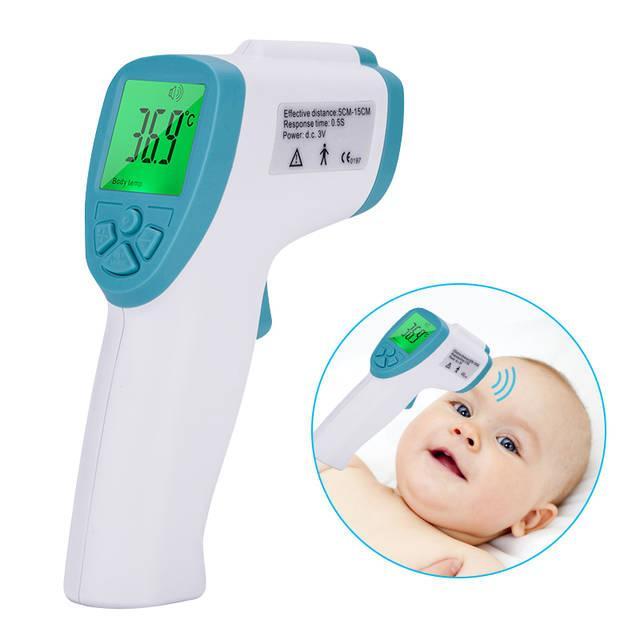
Современные инфракрасные термометры позволяют измерить показатели с поверхности лба, не прикасаясь к голове. Такие приборы одни из самых дорогостоящих, при этом считаются самыми точными. Принцип работы такого термометра основан на оценке температуры инфракрасного излучения, исходящего от поверхности тела. Температура у 3 месячного ребенка может быть измерена таким способом за секунду.

ИК термометр
Что является причиной повышения температуры
Причин для повышения температуры может быть несколько: от банального перегрева до серьезного заболевания. Разобраться в каждой из них должен врач, однако родитель способен адекватно оценить ситуацию, зная, какая температура должна быть у их трехмесячного ребенка, внимательно проанализировав все детали. Важно заметить другие симптомы, сопровождающие повышение температуры тела. Совокупность жалоб поможет получить полную картину происходящего.
Возможные сопутствующие повышению температуры симптомы:
- Течение из носа, осипший голос и кашель – типичные признаки острого инфекционного заболевания;
- Опухшие десна – ребенок здоров, но у него режутся зубы. В этой ситуации могут появиться прозрачные выделения из носа из-за раздражения и воспаления слизистой полости рта, главные сопутствующие симптомы – отечность и покраснение десны;
- Рвота и частый жидкий стул – симптомы кишечной инфекции;
- Свист и хрипы на вдохе – бронхит;
- Одновременное появление красной пузырьковой сыпи по всему телу – ветрянка;
- Повышение температуры после прогулки под палящим солнцем, сопровождаемое общей слабостью и потерей сознания – тепловой удар;
- Сопутствующая сильная боль в ухе говорит об остром отите.
Бывает так, что, кроме температуры, нет никаких дополнительных симптомов. Чаще всего это причина перегрева. Родителям следует обратить внимание на количество одежды на ребенке и температуру окружающей среды.
Существует болезнь – вирусная инфекция, симптомом которой в первые 3-5 дней будет только повышение температуры и больше ничего. Ребенок остается активным, хорошо ест и спокойно спит, не испытывает упадка сил, не капризничает. Температура как появилась внезапно, так и сама собой нормализуется, спустя несколько дней, в день нормализации температуры на теле ребенка появляется красная сыпь. Она не доставляет дискомфорта ребенку и проходит сама через несколько дней. Заболевание это называется внезапная экзантема или розеола.
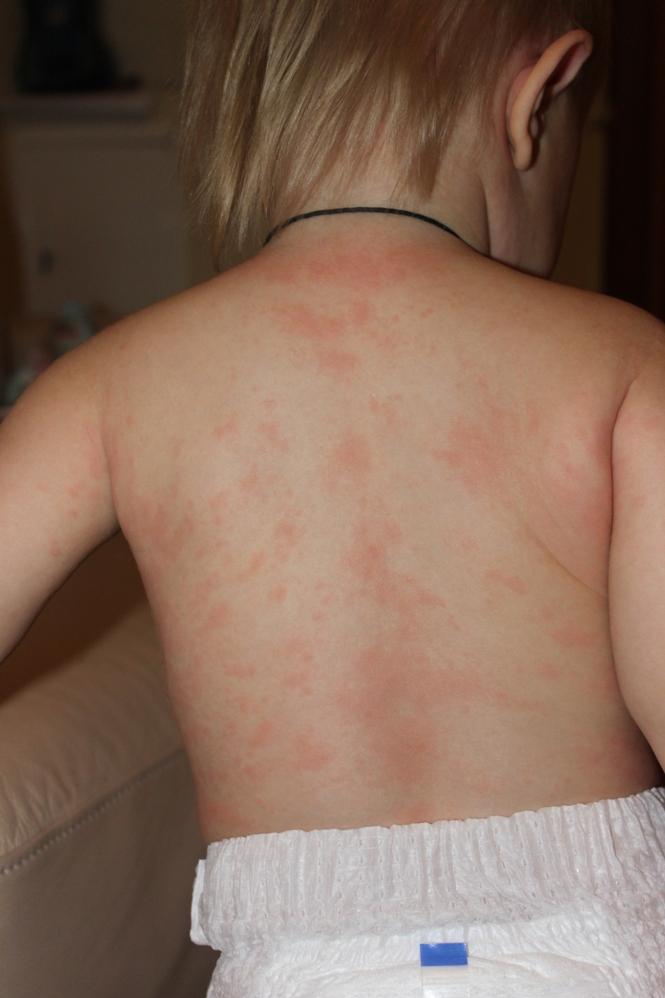
Розеола
Гипертермия – одно из самых частых последствий прививки. Особенно значительно температура повышается после АКДС. Она может держаться на протяжении трех дней и достигать 38-39 градусов. Помочь ребенку в этом случае можно с помощью детских форм жаропонижающих средств. Чтобы помочь грудничку справиться с формированием иммунитета, не стоит перегружать его едой: кормить только по просьбе ребенка, а также давать большое количество питья.
Что считать поводом для беспокойства
Обращение к врачу не будет ошибкой при любом повышении температуры, но есть случаи, в которых консультация специалиста необходима при определенных условиях наверняка:
- Если температура тела не снижается на третий день даже на небольшое количество делений.
- Когда на пятый день температура не нормализовалась или, наоборот, повысилась.
- Если родители не способны напоить ребенка.
- Когда жаропонижающие средства не приносят облегчения.
Самой главной задачей родителей является освобождение организма ребенка от пищи, особенно тяжелой и жирной. Печень, перегруженная пищевыми задачами, неспособна эффективно бороться с возбудителем. Обильное и часто питье способно спасти ребенка от самого опасного результата повышения температуры – обезвоживания. Именно из-за опасности обезвоживания при кишечных инфекциях детей кладут в инфекционные отделения, где с помощью капельниц помогают организму восполнить потерю жидкости из-за перегрева и рвоты.
Признаки обезвоживания:
- длительное время отсутствует позыв к мочеиспусканию (сухой подгузник дольше трех часов подряд);
- во время плача у ребенка не появляются слезы;
- сухость во рту;
- отсутствие эффекта, спустя час после приема жаропонижающего средства.
Чтобы любое жаропонижающее средство смогло подействовать, ему нужно всосаться в кровь. Этого не произойдет, если в организме недостаточно жидкости. Употребление большого количества компота, воды, сока, морса или травяного чая – залог успешного и скорого выздоровления.
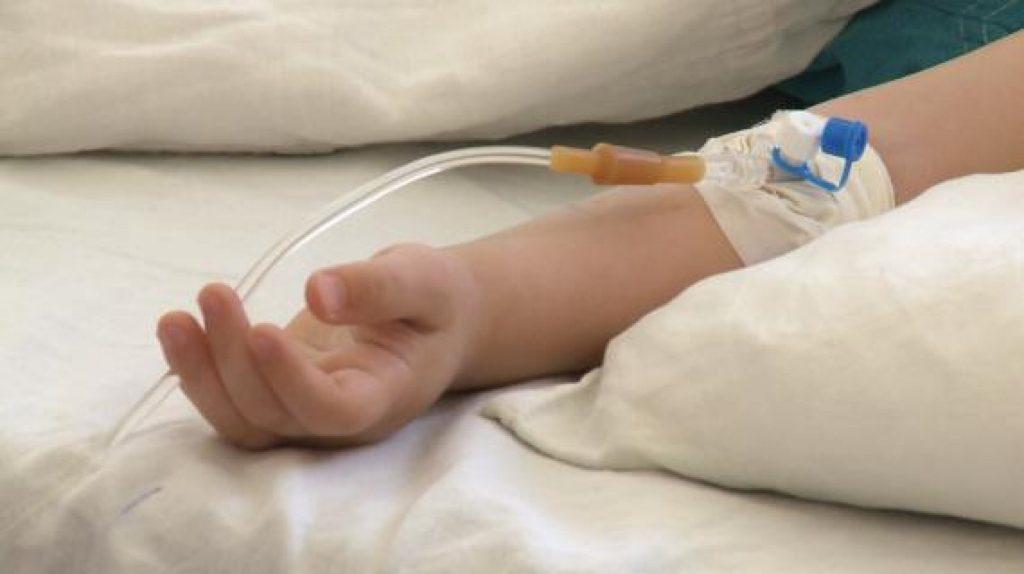
Капельница
Когда применять жаропонижающее
Жаропонижающее средство применяют независимо от показателей термометра, когда ребенок плохо переносит даже малейшее повышение температуры тела, что провоцирует лихорадочное состояние и судороги. Также показанием к применению лекарственных препаратов является явная гипертермия – 39 градусов и выше.
Внимание! Ни в коем случае нельзя тереть кожу больного ребенка спиртом или водкой в жаропонижающих целях. Спит всасывается в кровь через кожу, и ребенок может получить алкогольную интоксикацию.
В остальных случаях повышение значения от 37 до 38 градусов оставляют без медикаментозного лечения, дав возможность организму самостоятельно выработать интерферон для борьбы с возбудителем. Это не значит, что делать совсем ничего не надо, важно привести показатели окружающей среды в норму:
- воздух в комнате, где живет здоровый ребенок, не должен прогреваться больше, чем +22 градуса по Цельсию, в комнате с больным ребенком температура вовсе должна быть ближе к +18;
- обязательно увлажнять воздух в помещении с грудным ребенком – комфортные показатели гигрометра должны быть на отметке от 55% до 65%;
- несколько раз в день комната должна проветриваться;
- больного ребенка не кормят насильно и дают много пить.
Соблюдение таких несложных правил помогает эффективнее любого жаропонижающего средства сохранять температуру у 3 месячного ребенка в норме. Ментальность родителей не позволяет принять тот факт, что привести в порядок комнату – это не бездействие, а реальная и самая лучшая помощь больному ребенку при любом заболевании.
Видео
Источник
Повышение температуры тела у ребенка грудного возраста всегда вызывает тревогу у родителей. Температура тела у маленьких детей может повышаться при различных состояниях и заболеваниях. Снижение температуры не устраняет причину заболевания, а лишь временно улучшает состояние больного ребенка.
Важно помнить, что у малыша повышение температуры является защитной реакцией организма, которая мобилизует иммунную систему на борьбу с бактериями и вирусами. При температуре увеличивается скорость биохимических реакций, быстрее образуются защитные антитела, тем самым создаются все условия для успешной борьбы с возбудителями инфекции. Также при лихорадке в организме вырабатываются интерфероны, вещества, которые создают благоприятные условия для гибели вирусов. Интерфероны ставят на клетку своеобразный биологический замок, мешая возбудителю инфекции проникнуть в клетку, призывают на помощь клетки иммунной системы — макрофаги, убивающие вредные микроорганизмы. Повышение температуры при неинфекционных заболеваниях и состояниях играет роль своеобразного сигнала тревоги, который свидетельствует о нарушениях в работе организма. Поэтому родителям следует избегать бесконтрольного применения жаропонижающих средств и придерживаться правильной тактики оказания первой помощи малышу при лихорадке.
Какую температуру следует считать нормальной для грудничка?
Температура тела здорового ребенка до года в течение суток может меняться от 36,0 до 37,40С. В вечернее время она может быть немного выше, чем утром в связи с физиологическими изменениями уровня обмена веществ в организме. К концу первого года жизни температура у малыша устанавливается 36-370 С.
При перегревании (в летнюю жару, в душном помещении, или ношение одежды не по погоде), беспокойстве, крике кратковременно в течение 15-30 минут температура может повыситься до 37 – 370С такую температуру тоже можно считать нормальной при отсутствии других симптомов. В этом случае, сначала нужно устранить причину вызвавшую подъем температуры, подождать 20 – 30 минут, а затем повторно измерить температуру, если она нормализовалась, и других симптомов у ребенка нет, самочувствие хорошее, тогда в осмотре врача нет необходимости.
При любом повышении температуры выше или равному 380 у грудного ребенка необходим осмотр педиатра. Если температура поднялась до 390С и не снижается при помощи жаропонижающих средств, необходимо вызвать скорую помощь.
При повышенной температуре ребенок плаксив, беспокоен, отказывается от еды, сердцебиение и дыхание учащаются. На пике высокой температуры (380С и выше) возможна рвота. Кожа ребенка, как правило, розового цвета, влажная и теплая на ощупь. Но в некоторых ситуациях, несмотря на лихорадку стопы и ладони остаются холодными, кожа при этом бледная, это связано с нарушениями кровообращения. При лихорадке нарушается равновесие между теплообразованием и теплоотдачей тела, вследствие чего происходит расстройство деятельности нервной системы, а результатом этого расстройства являются нарушения в кровообращении, дыхании и обмене веществ. Процесс подъема температуры у некоторых детей сопровождается ознобом. Иногда на фоне высокой температуры возможно стул может стать более мягкой консистенции, это происходит в связи с функциональными изменениями кишечника и изменениями тонуса нервной системы. Водянистый стул с примесью слизи и зелени – это уже признак кишечной инфекции. У детей до 5 летнего возраста в связи с незрелостью нервной системы на фоне лихорадки (как правило, при температуре выше 390С) возможно появление судорог, которые проявляются потерей сознания и судорожным подергиванием ручек и ножек (так называемые фебрильные судороги).
Как правильно измерять температуру у грудничка?
Малышам можно измерять температуру в следующих местах: в подмышечной впадине, в прямой кишке, в полости рта, в паховой складке, в локтевом сгибе, на лбу, в ухе. Предпочтительно измерять температуру в подмышечной впадине, этот способ измерения считается наиболее достоверным и удобным. При этом следует помнить о некоторых особенностях измерения температуры у детей. В разных частях тела температура неодинакова, например, температура в подмышечной впадине считается нормальной до 37,40С, а ушная или ректальная (в прямой кишке) – до 38,00С. Измерять температуру ребенку нужно в состоянии покоя, он не должен в это время есть, пить или плакать — любое действие, требующее от малыша малейших физических затрат, может повлиять на показания термометра.
В аптеках представлен огромный ассортимент термометров. По принципу действия термометры делятся на три группы: ртутные, электронные и градусники-индикаторы. Для точности лучше измерять температуру двумя термометрами (электронным и ртутным), затем сравнивать их показания. Градусники-индикаторы в виде полимерной пластинки, которая прикладывается на лоб, удобны для измерения температуры в дороге, но их показания приблизительны, поэтому для уточнения температуры под рукой должен быть электронный или ртутный термометр.
Причины повышения температуры у грудничков
Повышение температуры у грудничков могут вызывать самые разные причины. Наиболее часто это острые респираторные вирусные инфекции (ОРВИ), грипп. Кроме этого, лихорадку могут вызвать различные инфекционные заболевания, воспалительный процесс в легких — пневмония, почках (например, пиелонефрит), кишечные инфекции, стоматит – воспаление слизистой рта, реакция на прививку, чаще на АКДС – вакцину против коклюша, дифтерии и столбняка. Повышение температуры вызывает неочищенный коклюшный компонент вакцины (взвесь убитых коклюшных микробов). Современные вакцины АКДС («Инфанрикс», «Пентаксим»), которые содержат очищенный коклюшный компонент, вызывают лихорадку значительно реже.
У новорожденных и детей первого года жизни причинами неинфекционной лихорадки могут быть обезвоживание, избыточное содержание в рационе белков, поваренной соли, перегревание (например, в жаркое время года), нервное возбуждение при сильном беспокойстве, крике, плаче, реакция на боль. Часто причиной лихорадки может быть интенсивное прорезывание зубов. Однако следует знать, что 90% случаев повышения температуры у детей, у которых в это время режутся зубы, обусловлено другими причинами. Поэтому при лихорадке, даже если у ребенка идет прорезывание зубов, необходим осмотр врача, чтобы исключить другие причины лихорадки.
Наиболее редкие причины повышения температуры у детей – это эндокринные, аутоиммунные, онкологические заболевания, а также повышенная чувствительность к некоторым лекарственным препаратам (чаще всего это антибиотики, сульфаниламиды, барбитураты, аспирин, аллопуринол, аминазин, атропин, теофиллин, новокаинамид, как правило, лихорадка развивается на 5-10-й день после начала приема таких препаратов).
Чем помочь малышу:
Не медикаментозные способы снижения температуры
Когда температура поднимается до 380 у детей до 3 месяцев жизни и до 390 у детей старше этого возраста сначала нужно попробовать снизить температуру не медикаментозными способами (охлаждение, растирание).
При температуре ребенку нужно обеспечить покой и обильно поить жидкостью (можно использовать кипяченую воду, детские чаи или специальные регидратационные растворы), так как необходимо восполнить потерю жидкости, которую ребенок теряет при высокой температуре за счет потоотделения. Новорожденного при лихорадке выше 380 допаивать кипяченой водой, с 1 месяца жизни можно использовать детские чаи, специальные регидратационные растворы. Если малыш находится на грудном вскармливании чаще предлагать ему грудь.
Для того чтобы улучшить отдачу тепла нужно раскрыть ребенка, снять с него одежду на 10-15 минут при температуре в помещении не ниже 200С; обтереть всю поверхность тела спиртом или водным раствором уксуса (раствор пищевого уксуса в воде в соотношении 1:1.) (при их испарении увеличивается теплоотдача). Или вместо растирания можно обернуть ребенка влажной пеленкой (простыней) на 10-15 минут, во избежание озноба температура воды для смачивания пеленки должна быть не ниже 250С. Если же, несмотря на высокую температуру ладони и стопы ребенка холодные, надо согреть конечности ребенка, дать теплое питье и жаропонижающий препарат. Похолодание конечностей, которое вызвано спазмом сосудов, – признак неблагоприятного течения лихорадки, согревающие процедуры в этом случае помогают восстановить кровообращение.
Лекарственные препараты
Если через 20-30 минут эффекта от проводимых процедур нет, необходимо дать жаропонижающее. Эффект должен наступить через 30 минут.
У детей от 0 до 3 месяцев жаропонижающие назначаются при температуре выше 380. Если ребенок старше 3 месяцев жизни, то жаропонижающее назначается при температуре 390С и выше (если ребенок хорошо переносит температуру). Однако, если у ребенка на фоне лихорадки независимости от степени выраженности, отмечается ухудшение состояния, озноб, нарушение самочувствия, бледность кожи, жаропонижающее должно быть назначено немедленно.
При температуре ниже указанных цифр жаропонижающее давать не следует, в связи с тем, что как уже было сказано выше, температура является защитной реакцией организма. При лихорадке в организме вырабатываются интерфероны, вещества, которые создают благоприятные условия для гибели возбудителей заболеваний, препятствуют проникновению вируса в клетку, а также стимулируют иммунную систему для борьбы с инфекцией.
Нерациональное снижение температуры ведет к более длительному, затяжному течению болезни!
Однако при температуре выше 390С, а у некоторых детей (у детей с сопутствующей патологией нервной системы, с тяжелыми заболеваниями сердечнососудистой системы) и выше 380С, эта защитная реакция становится патологической: начинается разрушение полезных продуктов обмена веществ, в частности белка, у ребенка появляются дополнительные симптомы интоксикации – бледность кожных покровов, слабость, вялость, нарушения сознания.
Отдельно следует сказатьо детях из группы риска по неблагоприятным последствиям лихорадки. Сюда относятся дети с тяжелыми заболеваниями сердца (врожденные пороки сердца, кардиомиопатии- заболевание, при котором поражается мышца сердца) и нервной системы, а также те дети, у которых ранее при высокой температуре отмечались судороги. Этим детям следует давать жаропонижающее при температуре от 37,5 до 38,50С в зависимости о того, как ребенок ее переносит. Следует помнить, что у детей с серьезными заболеваниями сердечнососудистой системы лихорадка может привести к тяжелым нарушениям функции сердца и сосудов. У детей с тяжелой патологией нервной системы лихорадка может спровоцировать развитие судорог.
Наиболее безопасен к применению у детей парацетамол. Препарат официально разрешен к применению у детей 1 месяца жизни. До этого возраста применяется, но с осторожностью по строгим медицинским показаниям. В нашей стране без рецепта продаются многие препараты на основе парацетамола. Панадол, Калпол и Эффералган и др. Для грудного ребенка лучше не использовать часть «взрослой» таблетки, а использовать детские лекарственные формы, позволяющие точно дозировать лекарство. Препараты на основе парацетамола выпускаются в разных формах (свечи, сироп, гранулы для приготовления суспензии). Сироп и суспензию можно смешивать с соком или молоком, растворять в воде, что позволяет использовать дробные дозы и максимально уменьшить для ребенка ощущение приема лекарства. При применении жидких форм лекарства необходимо использовать мерные ложки или колпачки, прилагаемые к упаковкам. Это связано с тем, что при использовании домашних чайных ложек, объем которых на 1-2 мл меньше, существенно снижается реальная доза лекарства.
Разовая доза парацетамола 10-15 мг/кг массы тела малыша на прием, не чаще 4 раз в день, не чаще чем через каждые 4 часа, суточная доза не должна превышать 60 мг/кг в сутки. Эффект парацетамола в растворе наступает через 30 минут и сохраняется 3-4 часа. При тошноте, рвоте, а также для более длительного эффекта (на ночь) парацетамол вводят в свечах. Действие свечей (Эффералган, Панадол) начинается позже через 1-1,5 часа, но длится дольше — до 6 часов, поэтому свечи более подходят для снижения температуры ночью, поскольку обеспечивают длительный жаропонижающий эффект. Также парацетамол входит в состав свечей «Цефекон Д», которые разрешены к применению с 1 месяца жизни. Действие этого препарата начинается несколько раньше через 30-60 минут и продолжается 5-6 часов. Свечи в отличие от сиропов не содержат консервантов и красителей, поэтому при их использовании значительно уменьшается риск аллергических реакций. Недостатком препаратов в форме свечей является более позднее наступление эффекта. Главные недостатки ректального пути введения лекарств — неудобство в применении, неестественность самого пути введения и индивидуальные колебания скорости и полноты всасывания препаратов. Разница во времени действия свечей и жидких форм (сироп, суспензия) препаратов с одинаковым действующим веществом связана с разным путем введения препарата, при поступлении парацетамола через прямую кишку эффект наступает позднее. (Комментарий для редактора. Поступая через прямую кишку, парацетамол сначала попадает в общий кровоток, минуя печень, поэтому активные метаболиты препарата, которые формируются в печени, будут образованы позднее, когда препарат этого органа достигнет. Соответственно, при поступлении препарата через перорально, он поступает в общий кровоток, после метаболизма в печени.)
Если снижения температуры при применении препаратов на основе парацетамола не произошло и температура продолжает повышаться дать жаропонижающее на основе ибупрофена (Нурофен, Ибуфен).
Выпускаются препараты Нурофен (свечи, сироп), Ибуфен (сироп) и др. Сироп разрешен к применению с 6 месяцев жизни, свечи с 3 месяцев. Эффект наступает через 30 минут и сохраняется до 8 часов. Разовая доза — 5–10 мг/кг массы тела 3–4 раза в сутки через 6-8 часов. Максимальная суточная доза — не более 30 мг/кг/сут. Назначается, когда жаропонижающее действие надо сочетать с противовоспалительным.
Таким образом, алгоритм поведения родителей при лихорадке у ребенка выглядит следующим образом. Когда температура поднимается до 380 у детей до 3 месяцев жизни и до 390 у детей старше этого возраста сначала нужно попробовать снизить температуру немедикаментозными способами (охлаждение, растирание), о которых было сказано выше. Если через 20-30 минут эффекта от проводимых процедур нет, необходимо дать жаропонижающее на основе парацетамола. Эффект должен наступить через 30 минут. Если снижения температуры не произошло и температура продолжает повышаться дать жаропонижающее на основе ибупрофена (Нурофен, Ибуфен). На фоне использования лекарств, продолжаем снижать температуру не медикаментозно с помощью растираний и охлаждения.
Если, несмотря на все проводимые мероприятия, эффекта не наступает, необходимо вызвать скорую помощь, в этой ситуации после осмотра ребенка будет внутримышечно введен анальгин, чаще всего в комбинации с антигистаминным препаратом (димедрол или супрастин) и папаверином (с сосудорасширяющей целью, если есть похолодание конечностей, бледность кожи).
Основные правила приема жаропонижающих
- Регулярный (курсовой) прием жаропонижающих нежелателен, повторную дозу вводят только после нового повышения температуры! Если регулярно давать ребенку жаропонижающее, то можно создать опасную иллюзию благополучия. Сигнал о развитии осложнения, каким является повышенная температура, будет замаскирован и будет упущено время для начала лечения.
- Не следует давать жаропонижающее профилактически. Исключением являются ситуации, когда некоторым детям жаропонижающий препарат назначается после прививки АКДС для профилактики поствакцинального подъема температуры, в этой ситуации лекарство принимается однократно только по рекомендации педиатра.
- Необходимо строго соблюдать максимальную суточную и разовую дозировки, особенно быть внимательными в отношении препаратов на основе парацетамола (Эффералган, Панадол, Цефекон Д, Калпол идр.) В связи с тем, что передозировка парацетамола наиболее опасна, она приводит к токсическому поражению печени и почек.
- В тех случаях, когда ребенок получает антибиотик, регулярный прием жаропонижающих средств также недопустим, т. к. может привести к затягиванию решения вопроса о необходимости замены антибактериального препарата. Это объясняется тем, что самый ранний и объективный критерий эффективности антибиотика – это снижение температуры тела.
Запрещено использовать!
1. В качестве жаропонижающего запрещен к применению у детей аспирин из-за опасности тяжелых осложнений! При гриппе, ОРВИ и ветряной оспе препарат может вызвать синдром Рея (тяжелейшее поражение печени и мозга за счет необратимого разрушения белков).
2. Безрецептурное применение в качестве жаропонижающего у детей анальгина внутрь, поскольку он способен вызвать опасные осложнения, а именно тяжелые поражения кроветворной системы. Анальгин у детей используют только внутримышечно по строгим медицинским показаниям!
3. Также в качестве жаропонижающего недопустимо применение нимесулида (Найз, Нимулид). Препарат запрещен для детей младше 2 лет.
Правильная тактика поведения родителей при лихорадке у малыша, отсутствие бесконтрольного применения жаропонижающих и своевременное обращение за медицинской помощью позволят малышу сохранить здоровье.
Читайте также: какая должна быть температура у трехмесячного ребенка
Источник