Температура после наркоза у взрослых

Хирургическое вмешательство – способ лечения, который предпринимается, если консервативными методами обойтись не удастся. Предварительное обследование позволяет определить наличие противопоказаний и предположить вероятные риски. Тем не менее гарантировать отсутствие осложнений нельзя даже при тщательном анализе состояния пациента – температура после операции является тревожным симптомом.
Температура после операции – нормально ли это? Такой вопрос может возникнуть у любого пациента, перенёсшего хирургическое вмешательство. Результаты термометрии, то есть измерения температуры тела – данные, на которые опирается врач, оценивая состояние больного в динамике. Высокие цифры говорят о возникновении лихорадки, но для установления точной причины требуется дополнительное обследование. Повышение температуры после операции – неспецифический симптом, встречающийся при множестве состояний, не все из которых можно назвать болезнью.
Послеоперационной лихорадкой считают увеличение температурных показателей выше 38,5 °C, которое регистрируется не менее 2 раз в течение первых 24 часов с момента завершения операции.
Однако температура тела при развитии послеоперационных осложнений может быть субфебрильной – это зависит от типа патологии, возраста и состояния пациента, ряда дополнительных факторов. Поэтому используются и другие критерии определения лихорадки – повышение температуры более 37,2 °C в утренние часы и более 37,7 °C в вечернее время.
Температура после операции у ребёнка или взрослого может быть обусловлена:
- Инфекцией.
- Флеботромбозом.
- Тиреотоксическим кризом.
В некоторых случаях лихорадка объясняется иммунными нарушениями, развитием реакции отторжения после трансплантации, наличием новообразования, обострением хронических сопутствующих заболеваний. Повышение температуры в сочетании со снижением артериального давления характерно для острой надпочечниковой недостаточности.
 В первые часы после операции на желудке или другом органе температура может повышаться из-за дрожи. Сильная дрожь возникает как компенсаторная реакция, если во время оперативного вмешательства организм испытывал потери тепла (интраоперационная гипотермия) по причине низкой температуры в операционной, введения анестетиков, переливания растворов и использования дыхательных смесей, которые не были достаточно согреты. Температура достигает 38–39 °C и нормализуется после прекращения дрожи.
В первые часы после операции на желудке или другом органе температура может повышаться из-за дрожи. Сильная дрожь возникает как компенсаторная реакция, если во время оперативного вмешательства организм испытывал потери тепла (интраоперационная гипотермия) по причине низкой температуры в операционной, введения анестетиков, переливания растворов и использования дыхательных смесей, которые не были достаточно согреты. Температура достигает 38–39 °C и нормализуется после прекращения дрожи.
Температура в пределах 37,1–37,4 °C после операции на брюшной и грудной полости может сохраняться в течение нескольких дней. Если пациент чувствует себя удовлетворительно, отсутствуют патологические изменения в области операционной раны, повода думать об инфекции или другом осложнении нет.
Симптомы
Лихорадку, как правило, сопровождают:
- Общее недомогание, сонливость.
- Дрожь, озноб, сменяющийся ощущением жара.
- Снижение или отсутствие аппетита.
- Снижение массы тела.
- Боль в мышцах, суставах.
- Повышенная чувствительность кожи.
Повышение артериального давления и тахикардия (увеличение частоты сердечных сокращений) – это классические симптомы температурной реакции.
При некоторых заболеваниях они отсутствуют, может наблюдаться обратное явление – брадикардия.
Инфекция
Инфицирование – одна из наиболее распространённых причин повышения температуры после операции на коленном суставе или при другом варианте хирургического вмешательства. В группу часто встречающихся инфекционных осложнений включают:
- хирургическую раневую инфекцию;
- инфекции мочевыводящих путей;
- инфекции респираторной системы.
Согласно клиническим наблюдениям, предположение об инфекции тем вернее, чем позже появилась лихорадка.
В первые часы после операции на лёгком температура имеет неинфекционное происхождение, но при возникновении лихорадочной реакции на вторые сутки и в более отдалённый срок необходимо включить в диагностический поиск инфекционную патологию.
Вероятность развития осложнений во многом зависит от степени бактериального загрязнения раны.
Температура после операции на брюшной полости по поводу аппендицита наблюдается, как правило, при запоздалом вмешательстве и наличии перитонита. Если вскрывается просвет пищеварительного, респираторного и мочевыводящего тракта, рана считается условно загрязнённой, риск гнойной инфекции повышается на 5–10% по сравнению с чистой раневой поверхностью (во время протезирования, грыжесечения). Открытые переломы, каловый перитонит относят к группе загрязнённых ран, инфицирование при которых наблюдается почти в 50% случаев.
Кроме раневой инфекции, осложнения могут быть обусловлены проведением искусственной вентиляции лёгких (пневмония), использованием уретрального катетера (цистит), венозного доступа (тромбофлебит). Температура после операции по удалению жёлчного пузыря выше 38,5 °C должна натолкнуть на мысль о вероятной гнойной инфекции (абсцесс печени, поддиафрагмальный абсцесс, перитонит). Перечень вероятных инфекционных заболеваний, так или иначе связанных с оперативным вмешательством, достаточно широк. Предполагать инфицирование необходимо при наличии повышенной температуры после операции, боли, покраснения и отёка в области операционной раны, наличия гнойных выделений.
Необходимо обращать внимание не только на наличие лихорадки.
Важно оценить её длительность, время возникновения, присутствие резких спадов и подъёмов температуры, а также симптомов, указывающих на локализацию поражения.
Например, если температура после операции на сердце сочетается со слабостью, ознобом и появлением сердечных шумов, есть основания предположить инфекционный эндокардит.
Основой лечения является антибактериальная терапия. Если проникновение инфекции связано с уретральным или венозным катетером, его необходимо удалить. При формировании гнойного очага (абсцесса, флегмоны) требуется хирургическое вмешательство.
Флеботромбоз
 Во время наркоза возрастает активность системы свёртывания крови, замедляется кровоток. Флеботромбоз является вероятным осложнением общей анестезии с применением миорелаксантов, чаще наблюдается у пациентов старше 40 лет. Риск образования тромбов в венах повышается при большом объёме операции, продолжительности хирургического вмешательства свыше 4 часов, ожирении, варикозном расширении вен нижних конечностей. Симптомом тромбоза может быть температура после операции по удалению опухоли.
Во время наркоза возрастает активность системы свёртывания крови, замедляется кровоток. Флеботромбоз является вероятным осложнением общей анестезии с применением миорелаксантов, чаще наблюдается у пациентов старше 40 лет. Риск образования тромбов в венах повышается при большом объёме операции, продолжительности хирургического вмешательства свыше 4 часов, ожирении, варикозном расширении вен нижних конечностей. Симптомом тромбоза может быть температура после операции по удалению опухоли.
Клинические проявления тромбоза глубоких вен нижних конечностей:
- Слабость, повышение температуры тела.
- Отёк и боль в конечности.
- Бледная или синюшная окраска кожи.
Пациентам необходим постельный режим, возвышенное положение и эластическое бинтование конечности. Назначаются антикоагулянты (фраксипарин, гепарин, фенилин), дезагреганты (курантил, трентал). Тромболизис (растворение тромба при введении стрептокиназы, стрептазы) применяется по строгим показаниям из-за риска кровотечения. Удаление тромба возможно осуществить также хирургическим путём.
Тиреотоксический криз
Одним из наиболее вероятных эндокринных нарушений в послеоперационном периоде является тиреотоксический криз – состояние, обусловленное резким повышением уровня гормонов щитовидной железы в крови.
Возникает у пациентов с диффузным токсическим зобом в случае несвоевременного выявления патологии и/или отсутствия адекватной терапии. Во время операции организм испытывает стресс, связанный с анестезией и хирургическим вмешательством – это является пусковым фактором развития тиреотоксического криза. Наблюдаются следующие симптомы:
- беспокойство и возбуждение;
-
 мышечная слабость, дрожание конечностей;
мышечная слабость, дрожание конечностей; - тошнота, рвота, боль в животе, диарея;
- уменьшение количества выделяемой мочи;
- тахикардия, снижение артериального давления;
- лихорадка, профузное потоотделение.
Высокая температура после операции на щитовидной железе, кишечнике и других органах, представляющая собой проявление тиреотоксического криза – показание для неотложной медицинской помощи. Используются тиреостатические препараты (мерказолил), бета-блокаторы (анаприлин, пропранолол), глюкокортикостероиды (преднизолон), инфузионная терапия.
Источник
Анестезия чаще всего используется при болезненных медицинских процедурах, чтобы человек не испытывал боли и дискомфорта. Это удобно как для пациента, так и для врача. Общая анестезия (наркоз) в основном нужна для проведения хирургических операций, когда человеку безопаснее всего находится без сознания. Но такая анестезия имеет немало побочных эффектов, о которых нужно знать заранее.
Влияние общей анестезии на организм
Анестезия обычно подразделяется на три основные разновидности: общая или наркоз (когда происходит усыпление человека с полной потерей им сознания), регионарная, включая эпидуральную, спинальную, проводниковую (когда онемение касается только нижней или верхней части тела) и местная (обезболивание небольшого участка тела). При общей анестезии используются ингаляционные или внутривенные препараты.
Перед проведением общей анестезии анестезиолог должен провести беседу с пациентом, чтобы больше узнать об истории болезни человека, о его чувствительности к определенным лекарствам, о наличие или отсутствии аллергии, о прошлом опыте анестезии и пр. Вся эта информация необходима для того, чтобы провести процедуру эффективно и безопасно, минимизируя вредное воздействие анестетиков на организм. Крайне важно, чтобы анестезиолог при подборе препаратов и их дозы не допустил развития аллергических реакций у пациента.
Большинство побочных эффектов после общей анестезии проявляется в течение 24 часов. После чего они постепенно исчезают. Серьезность и длительность их зависит от индивидуальных особенностей организма и типа операции. Однако глубокая общая анестезия может вызвать такие опасные осложнения, как послеоперационный делирий (часто встречается у пожилых людей), когнитивную дисфункцию, повреждение головного мозга, сердечный приступ, инсульт или злокачественную гипертермию.
Если самочувствие после наркоза не улучшается более двух дней, то необходимо обязательно обратиться к врачу. Перечислим несколько общих побочных эффектов, которые бывают после общей анестезии:
1. Тошнота и рвота
Ощущение тошноты и рвоты — частый эффект после общей анестезии. В медицинских терминах он известен как послеоперационная тошнота и рвота. Они могут возникнуть в первые 24 часа после операции и продолжаться от нескольких часов до нескольких дней. Это может зависеть от разных факторов: типа лекарств, операции, интенсивности движения и индивидуальных особенностей человеческого организма. Женщины, люди моложе 30 лет, некурящие и те, кто страдает морской болезнью, имеют больше шансов столкнуться с подобными побочными эффектами после операции.
2. Озноб и дрожь
После наркоза человека часто укрывают теплым одеялом, поскольку ощущение холода и дрожи во всем теле (гипотермия) — еще одно неприятное последствие общей анестезии. Это обычно происходит из-за анестезирующего средства, препятствующего терморегуляции организма. В то же время кожная вазодилатация, вызванная послеоперационной болью, тоже может быть причинным фактором. Она проявляется расширением сосудов и снижением давления, которые сопровождаются ощущением холода во всем теле. Озноб и дрожь после наркоза, по статистике, мужчины испытывают чаще, чем женщины. Кроме того, этот побочный эффект может быть спровоцирован длительностью операции.
3. Боль в горле
Першение, сухость, кашель и боль в горле — общие симптомы после ингаляционного наркоза. Они появляются из-за раздражения горла эндотрахеальной трубкой, которая вставляется в горло для поддержания дыхания пациента. И в процессе ее удаления стенки горла могут немного повреждаться, что вызывает болезненные ощущения и дискомфорт в течение первых часов или даже дней после операции. С этим сталкиваются почти половина пациентов, перенесших подобный вид общий анестезии.
Исследования показали, что боли в горле после подобной процедуры чаще подвержены женщины, пациенты моложе 30 или старше 60, люди, перенесшие гинекологические операции, хирургическое вмешательство при лечении органов дыхания, а также при наркозе с препаратом сукцинилхолин. Для минимизации подобного побочного эффекта врач, учитывая особенности оперируемого, может подобрать альтернативные методы анестезии или использовать трубку меньших размеров.
4. Головная боль
Общая и регионарная анестезия проводится с помощью сильнодействующих препаратов, влияющих на сознание человека. Впоследствии человек после пробуждения может ощутить головную боль, головокружение и сонливость. Это часто бывает в случае спинальной и эпидуральной анестезии во время таких операций на нижнюю часть тела, как кесарево сечение, замена тазобедренного сустава, лечение мочевого пузыря и др. Инъекция, которая вводится в спину, может спровоцировать утечку спинномозговой жидкости через проколотое отверстие.
Это в свою очередь приводит к снижению давления жидкости в остальных участках тела, окружающих головной и спинной мозг, что и является основной причиной головной боли. Она обычно начинается через 12-24 часа после операции. Боль усиливается, когда человек находится в вертикальном положении.
5. Помутнение сознания после анестезии
Когда человек начинает пробуждаться от общей анестезии, он может ощущать дезориентацию в пространстве, помутнение сознания и затрудненность мышления. Это нормальная реакция организма на анестетические препараты, которая может продлиться несколько дней. У пожилых людей такой эффект анестезии длится дольше (до нескольких недель), чем у молодых. Его стоит остерегаться тем, у кого есть проблемы с памятью. Врач обязательно должен учесть этот фактор при подборе методов анестезии.
6. Мышечная боль

Общая анестезия нередко провоцирует и боль в мышцах. Лекарства, используемые для расслабления мышц, чтобы дыхательная трубка могла быть вставлена в горло, могут вызвать болезненность и мышечную боль. Еще одной частой причиной боли и дискомфорта в области шеи, поясницы, плеч и таза может быть длительное нахождение в горизонтальном положении на твердом операционном столе.
Мышечная боль обычно появляется в первый день после операции и может длиться два или три дня. Время от времени она усиливается, но, как правило, постепенно уходит сама, без дополнительного лечения. Болью в мышцах после операций чаще страдают молодые женщины, особенно те, кто проходит амбулаторную хирургию, после которой человек возвращается домой в день операции или через сутки.
7. Травмы губ, десен и зубов
Еще один побочный эффект, который вызывает общая анестезия — небольшое повреждение ротовой полости и зубов в виде незначительных порезов на губах, на языке, передних зубах. Он встречается реже остальных и вызван дыхательной трубкой, вставляющейся в горло пациенту во время операции. Люди, страдающие болезнями зубов и десен, как правило, чаще получают повреждения в ротовой полости при удалении дыхательной трубки, чем остальные пациенты. Поэтому о проблемах с зубами и деснами тоже важно сообщать анестезиологу.
Источник
Советы при повышении температуры тела после операции (лихорадке)
1. Что такое лихорадка?
Нормальная температура “ядра” человека колеблется в диапазоне 36-38°С. Поскольку ночью мы бездействуем, к утру мы остываем до 36°С. В течение дня паши “механизмы” постоянно работают, и к ночи мы нагреваемся (вплоть до 38°С).
Лихорадка – это патологическое состояние, отражающее системный ответ па воспалительный процесс. Внутренняя температура превышает 38°С и иногда даже 40°С.
2. Что такое злокачественная гипертермия?
Злокачественная гипертермия — это редкая угрожающая жизни реакция на ингаляционные анестетики или некоторые мышечные релаксанты. Температура “ядра” превышает 40°С. Патологический метаболизм кальция в скелетных мышцах вызывает жар, ацидоз, гинокалиемию, мышечную ригидность, коагулонатию и коллапс.
3. Как лечится злокачественная гипертермия?
• Прекратить анестезию
• Бикарбонат натрия (2 мэкв/кг внутривенно)
• Дантролен (блокатор кальциевых каналов в дозе 2,5 мг/кг внутривенно)
• Продолжить дантролен (1 мг/кг каждые 6 часов в течение 48 часов)
• Охлаждать больного (обтирание спиртом и льдом)
P.S. Dantrolene (Dantrium). Дозируется в флаконы по 20 мг. Обладает уникальной способностью проявлять спазмолитичекую активность вне центральной нервной системы. В РФ не зарегистрирован.
4. Каков механизм повышения температуры?
Макрофаги активируются бактериями и эндотоксином. Активированные макрофаги освобождают интерлейкин-1, фактор некроза опухоли и интерферон, которые воздействуют па гипоталамический центр терморегуляции.
5. Можно ли нормализовать повышение температуры?
Да. Аспирин, ацетоминофен и ибупрофен являются ингибиторами циклооксигеназы, которые блокируют образование простагландинов (PGE2) в гипоталамусе и эффективно лечат лихорадку.
6. Нужно ли нормализовывать повышенную температуру?
Этот вопрос остается спорным. Нет доказательств того, что подавление повышенной температуры улучшает исход заболевания. Однако субъективно больные чувствуют себя гораздо лучше, и постовые сестры реже вызывают хирургов.
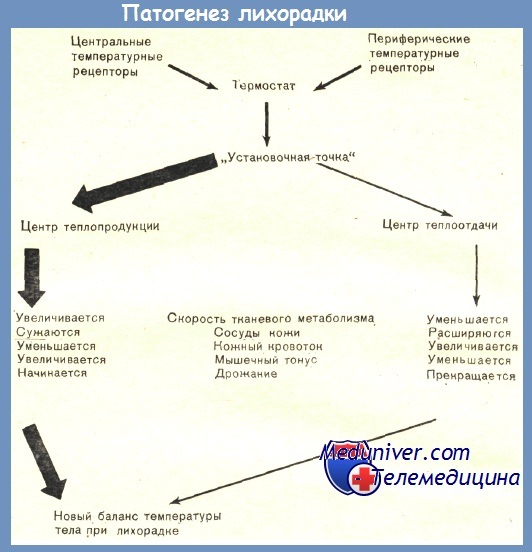
Терморегуляция лихорадки.
Эндогенный пироген изменяет величину референтной температуры «установочной точки». В результате нормальная температура тела, измеряемая термометром, воспринимается им как очень низкая. Тогда «установочная точка» начинает регулировать работу центров теплопродукции и теплоотдачи, чем -достигается новый баланс при более высокой температуре тела.
7. Нужно ли искать причину лихорадки?
Безусловно. Лихорадка свидетельствует о развитии патологического процесса (часто излечимого). Порог поиска причины лихорадки зависит от больного. Температура 38°С после трансплантации органов требует пристального внимания. В то же время такую же температуру у здорового студента-медика через 24 часа после аппендэктомии можно проигнорировать.
8. Какие исследования нужно проводить в случае лихорадки?
• Назначьте бактериальный посев крови, исследование мочи но Граму и бактериальный посев мочи, исследование мокроты по Граму и посев мокроты
• Осмотрите зону хирургического разреза
• Осмотрите места прежних инъекций и стоящих катетеров па предмет тромбофлебита
• Если при аускультации вы услышали подозрительные шумы, назначьте рентгенографию грудной клетки
9. Какова наиболее распространенная причина лихорадки в раннем послеоперационном периоде (1-3 сутки)?
Традиционной причиной считается ателектаз, хотя тотальный пневмоторакс не вызывает лихорадку. Почему же небольшой ателектаз сопровождается повышением температуры, а тотальный ателектаз (пневмоторакс) нет? Наиболее вероятно, что при стерильном ателектазе нет причин для развития лихорадки (в раннем послеоперационном периоде коллабированное легкое обычно не инфицировано).
10. Изменяют ли хирургические разрезы характер дыхания?
Безусловно. Спустя 24 часа после хирургических вмешательств у большой группы больных исследовалась жизненная емкость легких. Наиболее низкие показатели отмечены после операций на верхних отделах живота. Следом идут операции на нижних отделах живота, затем (вопреки ожиданию) — торакотомии, стернотомии и операции па конечностях.
11. Способствует ли дыхательная гимнастика разрешению ателектаза?
Да, но не спасает от лихорадки.
12. Что такое инфицированная рана?
Условно рана считается инфицированной, если на каждый грамм тканей приходится 105 микроорганизмов.
13. Правда ли, что некоторые раны предрасположены к инфекции?
У человека в каждом миллилитре слюны содержится до 108 аэробных и анаэробных, грамположительпых и грамотрицательных бактерий. Поэтому все рапы от укуса человека должны считаться “загрязненными”. Как ни странно, рапы от укуса животных менее инфицированы (безопаснее поцеловать собаку, чем жениха или невесту).
14. Может ли хирургический разрез нагноиться сразу же после операции?
В случае лихорадки (t = 39°С) хирургический разрез нужно осмотреть в первые 12 часов после операции. Обратите внимание на возможный гнилостный запах, серозное отделяемое и повышенную болезненность раны (все послеоперационные рапы болят), наличие или отсутствие крепитации. Микроскопическое исследование серозного отделяемого с окраской препарата на грамположительные палочки подтвердит или опровергнет диагноз клостридийиой инфекции.
15. Как лечить клостридиальную газовую гангрену?
• Рану нужно немедленно открыть и провести инфузионную дезинтоксикационную терапию. Основным методом лечения является хирургическая обработка рапы с иссечением некротических участков в пределах здоровых тканей (кожи, мышц, фасций). Расширьте рану и не пытайтесь ее зашивать
• Назначьте пенициллин по 12 млн. ЕД/сутки внутривенно в течение 1 педели
• Положительное воздействие гипербарической оксигенации достоверно не доказано
16. Вызывают ли некротическую раневую инфекцию другие возбудители, помимо Clostridium perfringens?
Встречаются гемолитическая стрептококковая гангрена, идиопатическая гангрена мошонки и некротические флегмоны, вызванные синергическими грам-отрицательными микроорганизмами. Каждое из этих заболеваний является самостоятельным, по все они объединены в единую категорию некротических фасциитов. Первостепенные лечебные мероприятия заключаются в:
1. Поддержке водно-электролитного баланса
2. Назначении антибиотиков широкого спектра действия (трехвалентная терапия)
3. Широкой хирургической обработке раны с иссечением некротических тканей.
17. Что такое трехвалентная антибактериальная терапия?
Трехвалентная антибактериальная терапия направлена па уничтожение угрожающей жизни инфекции, когда больной находится в тяжелом состоянии, а хирург очень обеспокоен.
1. Антибиотики, действующие на грамположительную флору (ампициллин).
2. Антибиотики, действующие на грамотрицательную флору (гентамицин).
3. Антибиотики, действующие на анаэробную флору (флагил).
Чтобы избежать кандидоза и развития резистентной инфекции, нужно как можно быстрее определить чувствительность возбудителя к антибиотикам и продолжить лечение соответствующим препаратом.
18. Какие хирургические вмешательства предрасполагают к развитию раневой инфекции?
Это операции на желудочно-кишечном тракте, особенно при вскрытии толстого кишечника.
19. В какие сроки обычно развивается раневая инфекция?
От 12 часов и до 7 дней после операции.
20. Как лечить раневую инфекцию?
Рану нужно раскрыть и полностью дренировать.
21. Нужно ли орошать инфицированную рану?
Орошение раны водой уменьшает бактериальное загрязнение и способствует заживлению. Спирт оказывает токсическое действие па ткани. Гидрохлорит натрия (раствор Дакина) и перекись водорода разрушают фибробласты и замедляют эпителизацию. Существует простое правило: не вводите в рану ничего такого, что бы вы не закапали в свой глаз.
22. В каких случаях развивается инфекция мочевых путей?
Чем дольше стоит мочевой катетер (Фолея), тем вероятнее развитие инфекции. К 5-7 дню после операции у большинства больных развивается восходящая инфекция мочевых путей.
23. Как распознать инфекцию мочевых путей?
Рост микроорганизмов в посеве мочи, превышающий 105 бактерий/мл, указывает на инфекцию мочевых путей. Большое подозрение на инфекцию мочевых путей вызывает наличие лейкоцитов в моче.
24. Каковы самые распространенные причины поздней послеоперационной лихорадки?
Септический тромбофлебит (вызванный катетеризацией вен) и скрытые (часто внутрибрюшинные) абсцессы могут проявиться даже спустя 2 недели и более после операции.
– Также рекомендуем “Советы мониторингу и пульс-оксиметрии у пациентов в хирургии”
Оглавление темы “Советы молодым хирургам.”:
- Советы по энтеральному зондовому питанию
- Советы по оценке ожирения – идеальный вес тела (ИВТ), индекс масса тела (ИМТ)
- Советы по парентеральному питанию
- Развеиваем мифы о парентеральном питании
- Советы при повышении температуры тела после операции (лихорадки)
- Советы мониторингу и пульс-оксиметрии у пациентов в хирургии
- Советы по мониторингу центрального венозного давления (ЦВД)
- Советы при раневой инфекции – нагноении раны после операции
- Советы по сбору анамнеза при остром животе
- Советы по объективному осмотру при болях в животе
Источник
