Какая температура у ребенка при лейкозе

Одной из наиболее распространенных онкопатологий раннего возраста является лейкоз крови у детей. По статистике его доля составляет порядка 30% от общего количества онкологических заболеваний, проявившихся я в детском возрасте.
Та же медицинская статистика утверждает, что на каждые 100 тысяч детей приходится 3-5 заболевших раком крови. Наиболее часто поражения системы кроветворения выявляются у пациентов в возрасте от 2 до 5 лет. Существует также врожденная форма лейкоза, когда нарушения обнаруживаются сразу же или через короткое время после рождения ребенка.
Поскольку в случае с детским лейкозом не приходится говорить о длительном патогенном влиянии окружающей среды, вредных привычках, продолжительном приеме медицинских препаратов и неправильном образе жизни, наиболее вероятной причиной возникновения заболевания становятся генетические отклонения на клеточном уровне.
Также к предпосылкам развития рака крови в детском возрасте относят радиоактивное и ультрафиолетовое облучение женщины во время беременности, перенесенные ей заболевания вирусной природы и врожденные генетические патологии ребенка (синдром Дауна, нейрофиброматоз, анемия Фанкони, другие).
Формы и стадии лейкемии у детей
В 97% случаев у пациентов детского возраста диагностируется острый лейкоз. Оставшиеся 3% приходятся на хроническую форму заболевания, при которой мутируют не юные, а зрелые клетки.
Как правило, лейкемия у детей характеризуется стремительным развитием и агрессивным течением – деление бластных клеток происходит очень быстро, что в кратчайшие сроки приводит к появлению вторичных очагов, поражению печени и селезенки, костей и суставов, и, как следствие, сильному ухудшению самочувствия маленького пациента. Поскольку лейкоз развивается у детей намного быстрее, чем у взрослых, здесь особенно важно как можно раньше выявить наличие в организме онкопроцесса и своевременно начать лечение.
Все острые формы онкопатологии делят на острые лимфобластные лейкозы и острые нелимфобластные (миелобластные) виды. Среди лимфобластных форм чаще всего у детей встречается О-клеточный лейкоз с малыми лимфобластами. Также выделяют недифференцированную форму, при которой не представляется возможным определить первичный источник мутации, и бифенотипическую – если в анализах присутствуют изменения как лимфоидного, так и миелоидного типа.
Стадии рака крови у детей классифицируют в соответствии с клиникой развития болезни.
- Острая фаза лейкоза. Для нее характерно появление выраженных признаков лейкоза у детей. Об окончании этой стадии можно говорить, когда у пациента наблюдаются симптомы относительного улучшения состояния.
- Частичная либо полная ремиссия. Самочувствие ребенка становится нормальным, назначенная терапия прекращается, пациент выписывается из стационара, при этом остается под амбулаторным наблюдением лечащего врача-гематолога.
- Рецидив. Он случается не у всех заболевших, тем не менее, к такому развитию событий следует быть готовыми. На этой стадии симптомы лейкоза у ребенка могут быть такими же, как и во время острой формы, либо более выраженными или менее интенсивными. В этом случае лечение рецидивировавшего заболевания назначается и корректируется с учетом ранее проведенной терапии.
Первичные симптомы лейкоза у детей
В подавляющем большинстве случаев острая форма лейкоза начинается как обычная детская простуда. У ребенка могут наблюдаться кашель и насморк, но чаще это – просто слабость, сонливость, снижение активности, отказ от еды и игр, плохой набор веса, задержка роста.
Среднесуточная температура при лейкозе у детей, как правило, поднимается до субфебрильной, что также дает родителям основание предполагать банальное ОРЗ, ОРВИ или острую кишечную инфекцию. Подобные неспецифические симптомы лейкоза у детей приводят к тому, что взрослые занимаются самолечением ребенка вместо того, чтобы как можно скорее провести дифференцированную диагностику и выявить опасную патологию.

Ради справедливости стоит отметить, что даже своевременное обращение к педиатру или семейному врачу не гарантирует, что он заподозрит наличие у подопечного рака крови и направит его к гематологу либо онкологу для детального обследования. Иногда родители должны проявить настойчивость и потребовать нужного направления. Особенно, если помимо вышеописанных, наблюдаются и другие признаки заболевания.
Более однозначные симптомы лейкемии у детей – следующие:
- геморрагический синдром, выражающийся в кровоизлияниях под кожу и в слизистую;
- признаки интоксикации организма – тошнота, рвота, ненормально интенсивное потоотделение, особенно, в ночное время и сразу же после пробуждения, головокружения и головные боли, незаживающие ссадины и мелкие раны;
- изменение окраски кожи и слизистых от розового к белому, желтоватому или сероватому;
- появление таких заболеваний как стоматит, гингивит, тонзиллит;
- безболезненное увеличение лимфатических узлов, не сопровождающееся изменением цвета кожи над ними;
- изменения в слюнных железах;
- появление крови в моче, носовые и различные внутренние кровотечения, кровоточивость десен.
Также к симптомам острого лейкоза у детей относятся боли в позвоночнике, костях, суставах. При увеличении печени и селезенки могут появляться неприятные ощущения в области расположения этих органов.
Диагностика и лечение детского лейкоза
Диагностируется белокровие у детей по симптомам и результатам обследования. Предпосылки для постановки диагноза при этом заболевании не отличаются от диагностики взрослых пациентов.
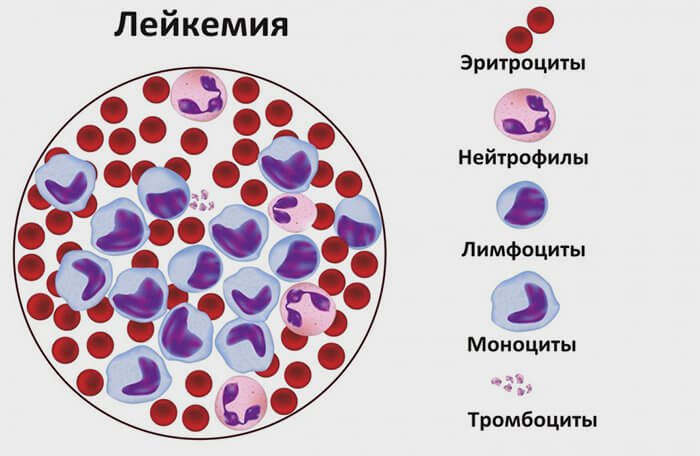
При подозрении на рак крови ребенку в первую очередь назначают анализы крови – общий и биохимический. Общий анализ крови может показать:
- анемию;
- повышенный уровень СОЭ;
- ретикулоцитопению – пониженный уровень молодых эритроцитов;
- тромбоцитопению – снижение ниже нормы количества тромбоцитов;
- лейкопению – пониженное количество лейкоцитов;
- бластемию, при которой в периферической крови обнаруживаются бластные клетки, уже вышедшие из костного мозга в кровяное русло;
- отсутствие особых разновидностей лейкоцитарных клеток – базофилов и эозинофилов.
Часто встречающимся симптомом белокровия у детей является так называемый «лейкемический провал»: в крови обнаруживаются мутировавшие юные бластные, а также зрелые клетки. При этом переходные формы отсутствуют.
На основании полученных анализов, типичных симптомов лейкоза крови у детей, а также изучения семейного анамнеза и особенностей протекания беременности матери врач может предположить наличие данного диагноза.
После этого пациенту назначают стернальную пункцию для исследования костного мозга. Она осуществляется под местной анестезией. Забор проводится специальной иглой Кассирского. Игла вводится по средней линии в зоне расположения 2 и 3 ребер.
Примечание: при проведении процедуры детям в возрасте до 2 лет забор биоматериала осуществляется из большеберцовой кости.
Если родители обращаются к врачу сразу же после того, как обнаруживают первые признаки лейкоза у детей, подобного обследования, как правило, оказывается достаточно. Если же на момент визита к гематологу-онкологу заболевание активно прогрессирует, понадобятся дополнительные исследования для уточнения состояния внутренних органов и тканей. Это, в частности:
- люмбальная пункция, позволяющая исследовать спинномозговую жидкость;
- УЗИ печени, селезенки, лимфоузлов, слюнных желез. У мальчиков дополнительно смотрят мошонку;
- рентген черепа, позвоночника, других костей и суставов;
- КТ, позволяющее определить наличие, локализацию и степень распространения метастазов.
Помимо этого, маленькому пациенту могут быть назначены консультации узкопрофильных специалистов – невролога, офтальмолога, уролога, отоларинголога, кардиолога и других (по показаниям), поскольку иногда лейкоз у детей проявляется симптоматикой в нетипичных местах, а в запущенном состоянии может поражать практически любые органы и ткани.
Наиболее распространенным методом лечения детской лейкемии на сегодняшний день является химиотерапия. Она проводится в два этапа: цель первого этапа – достичь ремиссии или состояния, близкого к ней, второго – закрепить полученный результат. После этого пациент продолжает получать поддерживающее лечение, уже не в стационаре, а амбулаторно.
Поскольку химиотерапия убивает не только подвергшиеся мутационным изменениям, но и здоровые клетки, тем самым критично снижая иммунитет больного, на фоне такого лечения можно и рекомендуется, если позволяет состояние ребенка, проводить иммунотерапию. Она заключается в:
- вакцинировании против туберкулеза, ветряной оспы и некоторых других заболеваний;
- введении лейкоцитов и иммунных лимфоцитов;
- терапии интерферонами и прочих мероприятиях, направленных на повышение защитных функций организма.
Наиболее эффективным методом борьбы с лейкемией у детей считается трансплантация костного мозга, переливание ранее законсервированной пуповинной крови либо пересадка стволовых клеток. К сожалению, чтобы получить подобное лечение, необходимо соответствовать целому ряду условий. К тому же, оно является дорогостоящим и несет за собой определенные риски. Именно поэтому химиотерапия в настоящее время остается наиболее часто применяемым методом излечения детского белокровия.
В качестве вспомогательных методов, дабы минимизировать неприятные симптомы лейкоза у детей, в лечении может использоваться:
- антибактериальная и гемостатическая (кровоостанавливающая) терапия;
- медицинские мероприятия, помогающие минимизировать последствия интоксикации организма и улучшить самочувствие пациента;
- переливание эритроцитарной и тромбоцитарной массы для улучшения качественного состава крови.
Прогноз в отношении детской лейкемии зависит от ряда факторов. Среди них – возраст и пол ребенка, наличие сопутствующих патологий, текущее состояние иммунной системы, форма заболевания, а также стадия, на которой был установлен диагноз и начато адекватное лечение.
Наиболее благоприятным является прогноз для девочек в возрасте от 2 до 10 лет с диагнозом «острый лимфобластный лейкоз L1», выявленным на ранней стадии. И если на пол, возраст и разновидность патологии взрослые повлиять не могут, то поддерживающее лечение хронических заболеваний, мероприятия по укреплению иммунитета и обращение к специалисту сразу же после того, как были замечены первые симптомы лейкемии у детей, — это то, что каждый ответственный родитель может и должен сделать для своего заболевшего ребенка.
Источник
Многие симптомы лейкемии у детей также являются симптомами распространенных, менее серьезных детских заболеваний. Признаки могут появиться в любом возрасте и очень важно своевременно обнаружить такие предвестники. Лейкоз может быть хроническим и поэтому симптомы могут развиваться медленно, или он может быть острым и симптомы могут появиться неожиданно быстро.
Если у ребенка есть какие-либо из следующих симптомов, а родитель или воспитатель подозревает лейкемию, необходимо обратиться к врачу.
1. Анемия
Анемия развивается при недостатке гемоглобина в красных клетках крови – эритроцитах, или дефиците самих эритроцитов. Эти клетки служат переносчиками кислорода. Поэтому при неполноценном количестве гемоглобина в эритроцитах, их малом размере или количестве могут выявляться такие симптомы:
- усталость
- слабость
- головокружение
- одышка
- головная боль
- бледная кожа
- зябкость
2. Частая инфекция
Дети с лейкемией имеют высокие показатели лейкоцитов (белых клеток крови), но большинство из этих клеток работают не полноценно. Это потому, что измененные клетки заменяют здоровые белые клетки крови.
Белые кровяные клетки помогают защищать организм и бороться с инфекциями.
Рецидивирующие и стойкие инфекции могут указывать на то, что ребенку не хватает здоровых лейкоцитов.
3. Кровоподтеки и кровотечения
Если ребенок легко кровоточит, испытывает сильные носовые кровотечения или обращает внимание кровоточивость из десен – обратите на эти симптомы внимание. Они могут указывать на лейкемию. У ребенка с этим типом лейкоза при анализе крови будет выявляться уменьшение тромбоцитов.
4. Боль в костях или суставах
Если ребенок жалуется на боли в суставах и костях, то этот признак должен насторожить. При развитии лейкемии аномальные клетки могут собираться внутри суставов или вблизи поверхности костей. Изменение чувствительности будет способствовать болезненным ощущениям при физических нагрузках.
5. Отечность тканей
Опухшие руки или лимфатические узлы могут указывать на лейкоз.
У ребенка с лейкемией отеки могут поражать различные части тела, в том числе:
- Живот, когда измененные клетки накапливаются в органах-фильтрах (в печени и селезенке)
- Лицо и руки, когда происходит сдавление верхней полой вены
- Лимфатические узлы, когда выявляют небольшие уплотнения, образующиеся по сторонам шеи, в подмышках или около ключицы
Важно отметить, что у ребенка с опухшими лимфатическими узлами и без дополнительных симптомов, скорее всего, присутствует воспаление ротоносоглотки с участием инфекции, чем лейкемия.
6. Отсутствие аппетита, боли в животе и потеря веса
Если лейкозные клетки вызвали отек в печени, почках или селезенке, эти органы могут оказывать давление на желудок. Результатом может стать ощущение полноты или дискомфорта, и, как следствие, отсутствие аппетита и последующая потеря веса.
7. Кашель или затрудненное дыхание
Лейкемия может повлиять на область средостения в грудной клетке, где имеются лимфоузлы и тимус. Все это может затронуть органы дыхания. Увеличение этих структур, может оказывать давление на трахею и затруднять дыхание. Затрудненное дыхание также возникает, если лейкемические клетки накапливаются в небольших кровеносных сосудах легких.
Если ребенок испытывает трудности с дыханием, обратитесь за неотложной помощью.
8. Головные боли, рвота и судороги
Если лейкемия влияет на мозг или спинной мозг, ребенок может испытывать такие симптомы:
- головную боль
- слабость
- рвоту
- сложность концентрации
- проблемы с балансом тела
- затуманенность зрения
9. Кожная сыпь
Лейкемия клетки, которые распространяются на кожу может привести к появлению мелких, темных высыпаний на коже. Это скопление клеток называется хлорома или гранулоцитарная саркома (встречается крайне редко).
Кровоподтеки и кровотечения, характеризующие лейкемию, также могут вызвать появление крошечных пятен, называемых петехиями. Они также могут выглядеть как мелкая сыпь.
10. Сильная усталость и чувство общего недомогания
В редких случаях лейкемия приводит к очень сильной слабости и истощению, что может привести к невнятной речи.
Это происходит, когда измененный клетки накапливаются в крови, в результате чего кровь сгущаться. Кровь может быть настолько густой, что кровообращение замедляется через мелкие сосуды мозга.
Ребенок может быть не в состоянии описать свои симптомы подробно.
Когда причины и сущность болезни ребенка неясны, запишитесь на прием к врачу.
Прогноз и исход
Существуют различные виды детской лейкемии. Внешний вид ребенка будет зависеть от особенностей лейкоза и ряда других факторов.
Независимо от этого, выявление и лечение лейкемии на ранних стадиях может улучшить результат. Важно, чтобы родитель или воспитатель как можно скорее обсудил с врачом любые проблемы, связанные со здоровьем ребенка.
В настоящее время врачи могут успешно лечить при многих случаях детского лейкоза. Методы лечения развиваются и показатели выживаемости некоторых форм заболевания продолжают улучшаться.
Если полезно – нажимайте на значок Нравится.
Подписывайтесь, – это быстрый доступ к публикациям и возможность получать полезные знания.
Источник
Лейкоз у детей относят к злокачественным заболеваниям. Он обусловлен незрелостью лейкоцитов. При недуге из патологических нездоровых тканей образуются опухолевые клетки. Чаще всего болезнь поражает детей от двух до пяти лет.
Первыми симптомами обычно являются увеличение лимфоузлов, боль в суставах и костях, геморрагический синдром, гепатоспленомегалия, поражение ЦНС. Чтобы диагностировать рак крови, проводят общий анализ крови, пункцию костного мозга, инструментальные обследования, такие как КТ и МРТ.
Лечение лейкоза длительное и гарантирует хороший результат лишь при постановке диагноза на раннем сроке.
Причины появления заболевания
Обычно недуг прогрессирует очень быстро, и вызвать его могут:

- Генетические нарушения. К ним относят синдром Ли-Фраумени, Дауна, нейрофиброматоз.
- Воздействие радиации в больших дозах. К этой категории относятся техногенные аварии и взрывы на атомной станции.
- Поражение солнечной энергией.
- Плохая экологическая обстановка.
- Инфекции вирусного происхождения, при которых страдают центральная нервная система и структурные ткани ДНК.
В более взрослом возрасте вызвать болезнь может вредная привычка, такая как курение. Дети могут пострадать в случае длительного пассивного курения.
Симптомы лейкемии у детей
В медицине недуг имеет несколько классификаций. За основу берутся признаки лейкоза, их проявления:
- Анемический синдром. Для него характерна слабость, вялость, быстрая утомляемость. Помимо этого, у ребенка начинает бледнеть кожа, а со стороны сердца появляются шумы в верхней части. Причины возникновения патологии связаны с нарушением образования эритроцитов при повреждении костного мозга.
- Геморрагический синдром. Может проявляться с разной степенью тяжести. Первоначальные признаки заметны, когда на поверхности кожи и слизистых можно обнаружить фиолетовые пятна и подкожные кровоизлияния крупного размера. Нередко наблюдаются кровотечения большой интенсивности — как внешние, так и внутренние. Проблема при этом заключается в выработке тромбоцитов. Когда их не хватает, мозг постепенно заполняется раковыми клетками.
- Гиперпластический синдром. Проявляется в увеличении печени, лимфатических узлов, селезенки, часто возникает миелоидная саркома. Ребенок ощущает при этом боль со стороны костей и суставов. Это наблюдается из-за того, что патология приводит к развитию остеопороза. При этом лимфатические узлы при увеличении не болят, но они начинают спаиваться с ближайшими тканями. Иногда наблюдается дискомфорт в печени и селезенке при значительном их увеличении.
- Инфекционное заражение. У ребенка с лейкозом часто диагностируют болезни, связанные с грибковыми, вирусными, бактериальными инфекциями. Это наблюдается потому, что иммунитет ослабевает при уменьшении выработки лейкоцитов.
- Интоксикация. Опухоль вызывает резкое повышение температуры тела, похудение, слабость, у малыша пропадает аппетит. Если патогенные клетки крови поражают мозг, это приводит к сильной головной боли, головокружению, дрожанию и напряжению глазных яблок, косоглазию, рвоте.
Когда происходит увеличение вилочковой железы, зачастую она начинает сдавливать верхнюю полую вену, тогда отёк и пережатие могут вызвать посинение головы малыша. Помимо этого, его могут одолевать иные симптомы: постоянный мучительный кашель и одышка.
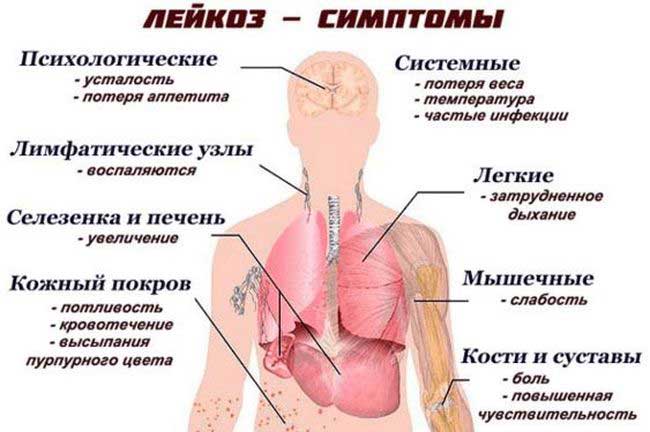
Первые признаки патологии
Многие симптомы болезни проявляются не сразу, а лишь когда организм поражается метастазами и болезнь переходит во вторую или третью стадию. Бить тревогу родителям стоит, когда они замечают первые признаки недуга у ребенка, которые проявляются в:

- Быстрой утомляемости.
- Отсутствии аппетита.
- Длительном нарушении сна.
- Периодических подъемах температуры, не связанных с простудными инфекциями или другими патологиями.
- Болезненных ощущениях в суставах и костях.
- Сильной интоксикации. Ребенка тошнит, или его беспрерывно начинает рвать.
- Кровотечениях из носа, проявляющихся неоднократно.
- Появлении багровых пятен на коже ребенка.
- Увеличении лимфатических узлов в области шеи, подмышечных впадин, в паху, над ключицами.
Стадии лейкоза
Болезнь имеет 3 стадии:
- Начальные проявления могут напоминать обычную простуду. Ребёнок становится вялым, теряет активность, у него поднимается температура. Нередко он жалуется на болевые ощущения в мышцах и костях ног, рук. На фоне этого возникает хроническая вирусная или бактериальная инфекция.
- При развернутой форме заболевания симптомы начинают проявляться сильнее. Появляется кожная сыпь, усталость, ребенок становится слабым и замкнутым. На этом этапе ему необходимо срочное лечение, иначе диагноз может быть неутешительным.
- Терминальная стадия. Это последний этап болезни, когда лечение уже практически не воздействует на организм. В этот период у малыша могут практически отсутствовать волосы на голове, он жалуется на постоянные боли по всему телу, становится замкнутым и слабым. В этот период идет активное метастазирование организма.
Классификация и типы лейкоза
Лейкемия у детей может быть:
- Первичной. Когда опухоль возникает в красном костном мозге и постепенно распространяется по организму.
- Вторичной. В этом случае новообразование появляется в любом органе и постепенно через кровь проникает в костный мозг.
По типу клеток различают следующие виды лейкоза:
- Миелоидный тип. Источником патологии являются моноциты или гранулоциты. В основном его можно диагностировать у грудничка и в первые годы жизни ребёнка.
- Лимфобластный тип. Болезнь вызывают лимфоциты. Патология характерна для деток 2-3 лет и старше.
По характеру течения есть:
- Острый лейкоз. Он может быть как миелоидный, так и лимфобластный. Болезнь в этом случае быстро прогрессирует.
- Хроническое течение. Отличается медленным распространением. Также может наблюдаться лимфобластная или миелоидная форма.
У детей чаще всего диагностируют острое течение болезни. Хронический вид в детском возрасте может наблюдаться только в случае миелоидного долго протекающего лейкоза.
Диагностика болезни
Когда у родителей и врачей появляется подозрение на лейкемию у ребенка, его направляют на соответствующую диагностику, которая включает:

- Анализ крови. Необходимо чтобы узнать уровень гемоглобина, лейкоцитарный, тромбоцитарный, эритроцитарный показатель крови.
- Сдачу материала на биохимический анализ крови. Благодаря этому обследованию можно определить степень поражения внутренних органов.
- Анализ мочи. Если в образце появляются соли, это свидетельствует о распаде раковых клеток.
- УЗИ. Оно выявляет распространение метастазов по организму, увеличение размеров селезенки и печени.
- Рентгенографию. Даже на первой стадии можно увидеть увеличение лимфоузлов в грудной клетке.
- КТ. Необходимо для распознавания метастазов в головном мозге.
- Пункцию костного мозга. Для этого производят прокол в зоне большой берцовой кости, грудины, после чего в шприц набирают немного исследуемого материала. Процедура выполняется под наркозом, результаты отправляются на обследование. Эта манипуляция может рекомендоваться только после подтверждения недуга другими анализами.
Особенности показателей крови при заболевании
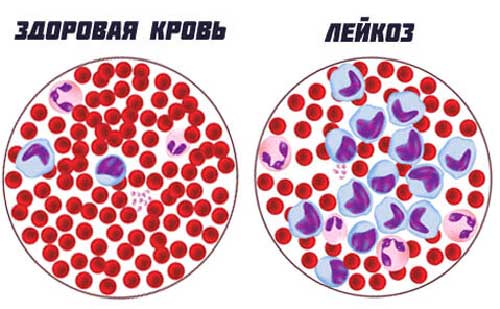
Если у ребенка наблюдается острый лейкоз, то в расшифровке показатели анализа крови могут говорить о:
- Анемии.
- Тромбоцитопении.
- Ретикулоцитопении.
- Повышении СОЭ.
- Лейкоцитозе, иногда лейкопении.
- Бластемии.
- Уменьшении эозинофилов и базофилов.
Понять, как начинается лейкоз, можно по анализам крови. О болезни свидетельствует отсутствие промежуточных форм лейкемического ряда. В норме они должны находиться между бластными и зрелыми клетками, это палочкоядерные сегментоядерные лейкоциты.
После стернальной пункции и миелограммы при наличии болезни можно узнать, что количество бластных клеток выше 30%.
Важно отметить, что лейкоциты при лейкозе всегда значительно повышены. Тромбоциты, эритроциты и гемоглобин, напротив, сильно понижены.
Лечение лейкоза
Когда по результатам анализов и диагностических мероприятий поставлен точный диагноз, ребенка немедленно госпитализируют в гематологическое или онкологическое отделение. Клинические рекомендации включают помещение малыша в стерильный бокс и назначение ему специальной диеты. Питание должно быть сбалансированным и полноценным. Цель терапия заключается в:
.jpg)
- Уничтожении клеток лейкоза.
- Укреплении и поддержании иммунитета.
- Ограждении малыша от различных инфекций.
- Устранении дефицита тромбоцитов и эритроцитов.
При этом в ходе лечения может назначаться:
- Химиотерапия. Прием специальных препаратов цитостатического действия.
- Лучевая терапия. Обычно для головы.
- Иммунотерапия. Больному ребенку постепенно вкалывают соответствующие вакцины.
- Трансплантация костного мозга и лечение пуповинной кровью, стволовыми клетками.
Симптоматическая терапия может включать вливание тромбоцитарной или эритроцитарной массы, прием антибиотиков, снятие интоксикации специальными препаратами и процедурами, выполнение гемостатической терапии.
Ответ на вопрос о том, лечится ли лейкоз у детей, для каждого случая будет звучать по-своему. Многое зависит от стадии болезни, наличия метастазов, степени поражения органов, величины риска рецидива.
В целом лечение довольно длительное, назначается сугубо индивидуально и имеет множество этапов по протоколу:

- Предварительный. Начинается он с подготовки к курсу. При этом ребенку назначается не длительный прием химиотерапевтических препаратов.
- Индуктивный. Малышу проводит интенсивную терапию на срок от 1 до 2 месяцев. Это необходимо для достижения стойкой ремиссии.
- Консолидационный. Помогает закрепить ремиссию и остановить распространение метастазов в головной и спинной мозг. Иногда назначают на этом этапе облучение и цитостатики, которые вводятся в канал спинного мозга.
- Повторная индукция. Сильнодействующие препараты назначают курсами с определенными временными промежутками. Это помогает полностью убрать бластные клетки. Длится этот период от 2 до 8 недель.
- Поддерживающая терапия. На этом этапе дозы препаратов уменьшают, лечение возможно амбулаторно, ребенку можно общаться с другими людьми.
Прогноз
Шанс на полное выздоровление и прогнозы во многом зависят от первоначального показателя поражения болезнью и возможности рецидива. Так, при низком риске с лимфобластным лейкозом прогноз жизни утешительный (85-95 % выживаемости), при стандартном течении показатель несколько ниже (от 65 до 85 %).
При высоком риске рецидива процент выживаемости равняется 60-65 %.
Если диагностирован острый миелоидный лейкоз, то прогноз на будущее намного хуже. Так, при стандартной терапии шансы составляют 40-50 %, если была сделана пересадка костного мозга, то выживаемость — 55-60 %.
При любой форме недуга опасным фактором считается детский возраст до 1 года. Здесь низкий процент выживаемости и большой риск появления различных осложнений.
Опасность рецидива
Даже при наступлении ремиссии велика вероятность, что возникнет рецидив. Родители ребенка должны бдительно следить за ним.
О ремиссии говорят лишь при повышении лейкоцитарного и тромбоцитарного ряда и снижении бластных клеток до нормы 5-10 %.

Длительность лечения каждого пациента индивидуальна, терапия проходит по специальному протоколу. При остром лимфобластном лейкозе обычно назначают Винкристин и Преднизолон, эти препараты помогают достичь ремиссии приблизительно за 5-6 месяцев.
На этом этапе, чтобы закрепить эффект, необходимо принимать цитостатики: Циклофосфан, Меркаптопурин, Метотрексат.
О полном излечении от болезни можно говорить, когда срок ремиссии длится не менее 6-7 лет. Статистика свидетельствует, что ее срок более 5 лет наблюдаются у 70% детей. Тем не менее даже при рецидиве можно достичь стойкой ремиссии.
Когда производят пересадку костного мозга
Процедура может выполняться при остром миелобластном лейкозе или рецидиве острых лейкозов. Перед манипуляцией пациенту выполняют химиотерапию, иногда она сочетается с лучевым лечением, это помогает полностью убрать лейкозные клетки.
.jpg)
Пересадка необходима потому, что при приеме противораковых средств, помимо больных, умирают и здоровые клетки организма. Трансплантируя клетки костного мозга, врачи не дают 100 %-й гарантии излечения от лейкемии. Тем не менее если после оперативного вмешательства применяют высокие дозы химиотерапии, то шанс на выздоровление возрастает.
Источником материала для пересадки может быть как однояйцевый близнец, так и близкий родственник или же сам пациент.
В случае, когда донором является не родственник, процедура называется аллогенной. Если материал от близнеца, то это сингенная манипуляция. Когда донором становится сам пациент, это аутологичная трансплантация.
Готовый материал вливается внутривенно капельницей. Это операция несложная, проходит без анестезии. Самым опасным периодом является первый месяц после процедуры, так как может возникнуть отторжение чужеродных клеток. В этот период нужно следить за состоянием организма пациента.
Чтобы произвести забор крови у предполагаемого донора, могут использоваться следующие методы:
- Биопсия с обезболиванием и последующим хирургическим вмешательством.
- Забор крови из вены после введения специальных средств для формирования повышенного количества форменных зачатков крови.
- Извлечение трансплантата из пуповинной крови сразу после рождения ребенка с последующей заморозкой и хранением.
Если выбран первый метод, то в основном материал берут из плоских костей таза.
Меры предупреждения
Так как причины появления недуга разные, профилактика его может осуществляться правильным питанием, своевременным лечением всех заболеваний внутренних органов, исключением радиоактивного излучения, предотвращением вирусного инфицирования путем выполнения своевременной вакцинации, ограждение ребенка от пассивного курения. Но даже соблюдение всех правил не гарантирует полной безопасности малыша.
Лейкоз лечится довольно сложно. Но если родители своевременно заметили у своего ребенка признаки этой болезни, то прогноз жизни будет намного радостней. При лечении в основу берутся следующие факторы: срок постановки диагноза, индивидуальная реакция организма на методы терапии и характер болезни.
Дети в возрасте от 2 до 11 лет с острым лейкозом имеют намного больше шансов на выздоровление, чем пациенты такой же возрастной критерии с хронической формой болезни.
Мы настоятельно рекомендуем не заниматься самолечением, лучше обратитесь к своему лечащему доктору. Все материалы на сайте носят ознакомительный характер!
Источник

